Wat is alvleesklierkanker?
Alvleesklierkanker is een kwaadaardige tumor in de alvleesklier. Het is een ernstige ziekte. In Nederland krijgen ongeveer 2.500 mensen per jaar alvleesklierkanker.
lees meerWat is alvleesklierkanker?
Alvleesklierkanker is een kwaadaardige tumor in de alvleesklier. Het is een ernstige ziekte. In Nederland krijgen ongeveer 2.500 mensen per jaar alvleesklierkanker.
-
Alvleesklierkanker is een kwaadaardige tumor in de alvleesklier. Deze tumor kan doorgroeien in omliggende organen en kan uitzaaien naar de lymfeklieren, longen, lever en het buikvlies. De tumor zit meestal in de kop, maar soms (ook) in het midden of de staart.
Alvleesklierkanker wordt vaak pas laat ontdekt. Vaak is de tumor dan al uitgezaaid of doorgegroeid in omliggende organen. Genezing is dan meestal niet meer mogelijk. Alleen als de kanker helemaal weggehaald kan worden met een operatie kun je genezen van alvleesklierkanker. Patiënten kunnen wel een behandeling krijgen om de ziekte te remmen en klachten te verminderen. Dit heet dan een palliatieve behandeling.
Per jaar worden 650 - 700 patiënten met alvleesklierkanker in Nederland geopereerd. Binnen Nederland is afgesproken om de operatie alleen in 15 gespecialiseerde ziekenhuizen uit te voeren. Het Radboudumc is een van deze ziekenhuizen. Per jaar worden hier 80 patiënten met alvleesklierkanker geopereerd.
![]()
![]()
-
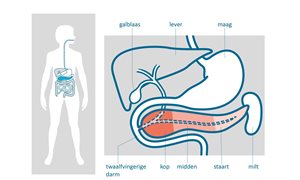
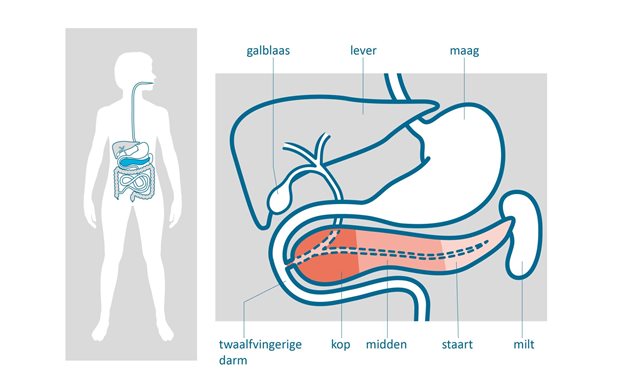
Ligging
De alvleesklier, ook wel het pancreas genoemd, ligt boven in de buikholte. De alvleesklier ligt achter de lever en de maag en vóór de wervelkolom, de holle lichaamsader en de grote buikslagader (aorta). De alvleesklier bestaat uit:
- een hoofd/kop (caput),
- een lichaam (corpus)
- een staart (cauda).
De kop van de alvleesklier ligt tegen de twaalfvingerige darm aan en de staart ligt tegen de milt. Het onderste deel van de galweg loopt dwars door de kop van de alvleesklier. Tumoren in dit deel van de galweg kunnen ingroeien in de alvleesklier. Ze geven dan dezelfde verschijnselen als alvleesklierkanker.
Grootte
Normaal gesproken is de alvleesklier bij een volwassen persoon 12 tot 15 cm lang en weegt tussen de 70 en 100 gram.Werking
De alvleesklier maakt hormonen en enzymen aan die belangrijk zijn voor de vertering van voedsel en het regelen van de suikerspiegel in het bloed. -
Meestal zit de tumor al langer in de alvleesklier voordat u klachten krijgt. U kunt last hebben van:
- zeurende pijn boven of midden in de buik
- beroerd voelen
- verminderde eetlust
- diarree (specifiek vette, plakkerige ontlasting) en gewichtsverlies
Soms sluit een tumor in of rond de kop van de alvleesklier de galwegen af. Hierdoor kunt u last hebben van:
- geelzucht
- dunne lichtgekleurde ontlasting
- donkere urine
- gewichtsverlies
- jeuk over het gehele lichaam
-
Het is niet duidelijk hoe alvleesklierkanker ontstaat. Wel lijkt het risico om alvleesklierkanker te krijgen groter bij mensen die:
- roken,
- erg veel alcohol drinken,
- overgewicht hebben,
- een langdurige ontsteking hebben van de alvleesklier (chronische pancreatitis).
Mogelijk komt het ook iets vaker voor bij mannen dan bij vrouwen. Bij sommige mensen speelt erfelijkheid een rol. Hierover weten we nog maar weinig. Daar wordt onderzoek naar gedaan.
-
In Nederland krijgen ieder jaar ruim 2.500 mensen alvleesklierkanker.
- De meeste patiënten (80 %) zijn tussen 60 en 80 jaar
- De gemiddelde leeftijd bij diagnose is 65 jaar
- Mensen die jonger zijn dan 45 jaar kunnen wel alvleesklierkanker krijgen, maar dit is zeldzaam.
-
Alleen als de kanker helemaal weggehaald kan worden met een operatie kunt u genezen van alvleesklierkanker. Helaas komt niet iedereen in aanmerking voor een operatie. Alleen als er geen uitzaaiingen zijn én de tumor niet uitgebreid verbonden is met de bloedvaten in de omgeving is een operatie mogelijk. Daarnaast moet u fit genoeg zijn voor de operatie. Van alle patiënten met alvleesklierkanker kan maar 1 op de 5 (20%) patiënten geopereerd worden.
Samenwerking in de regio: wat betekent dat voor u?
In het netwerk PACON werken ziekenhuizen in de regio Oost-Nederland samen met als doel gezamenlijk de best mogelijke zorg te leveren aan patiënten met alvleesklierkanker.
lees meerSamenwerking in de regio: wat betekent dat voor u?
In het netwerk Pancreas Centrum-Oost-Nederland (PACON) werken ziekenhuizen in de regio Oost-Nederland samen met als doel gezamenlijk de best mogelijke zorg te leveren aan patiënten met alvleesklierkanker. Dit houdt in dat uw ziekenhuis met andere ziekenhuizen in de regio samenwerkt en er naar streeft om gezamenlijk de best mogelijke zorg aan patiënten te leveren.
De ziekenhuizen met wie in het netwerk wordt samengewerkt zijn:
- CWZ
- Gelderse Valei
- Maasziekenhuis Pantein
- Radboudumc
- Rijnstate
- Slingeland Ziekenhuis
- Bernhoven
Het kan natuurlijk ook voorkomen dat u vanuit een ander ziekenhuis buiten dit netwerk wordt doorverwezen voor een behandeling of consult.
Wat gebeurt er binnen het netwerk PACON?
Binnen het netwerk zijn verschillende besprekingen waarin voor de individuele patiënt de diagnose en het behandelplan worden getoetst en afgestemd. Het resultaat hiervan is dat er naar gestreefd wordt dat de patiënt in elk ziekenhuis dezelfde onderzoeken ondergaat en ook eenzelfde behandelplan voorgelegd krijgt. Verder wordt ook nauw samengewerkt op het gebied van wetenschappelijk onderzoek.
Daarnaast streven wij er ook naar de behandeling zo dicht mogelijk bij huis plaats te laten vinden. Bij bepaalde complexe behandelingen en/of behandelingen met nieuwe geneesmiddelen al dan niet in onderzoeksverband is dat niet altijd mogelijk. In dat geval zal uw behandelend arts met u een verwijzing naar een ander ziekenhuis binnen het netwerk bespreken.
Wat betekent dat voor u?
In het kader van bovengenoemde samenwerking worden van patiënten persoonlijke en medische gegevens tussen de ziekenhuizen in het netwerk uitgewisseld. Dit geldt ook voor uitslagen van laboratoriumonderzoeken en beeldvormend onderzoek, zoals röntgenfoto’s, echo’s of scans. Dit wordt gedaan om een goede kwaliteit van zorg te kunnen leveren en past ook bij goed behandelaar schap conform de wet op de geneeskundige behandelingsovereenkomst (WGBO).
Deze uitwisseling vindt onder andere plaats ten behoeve van de regionale patiëntenbesprekingen, waar verschillende zorgverleners van het Radboudumc en ook zorgverleners uit andere ziekenhuizen uit de regio aan deelnemen.
Om in één van de aangesloten ziekenhuizen in het regionale netwerk behandeld te worden, is het dus noodzakelijk dat we uw gegevens uit kunnen wisselen met andere zorgverleners in het netwerk. Indien u een behandeling start in de aangesloten ziekenhuizen gaan wij er vanuit dat u akkoord bent met deze uitwisseling van uw gegevens.
Over uw behandeling
PACON
Alvleesklierkanker komt niet vaak voor. De diagnose wordt jaarlijks bij ruim 2.500 Nederlanders gesteld. Per jaar worden 650 – 700 patiënten met alvleesklierkanker geopereerd. Deze operatie vindt in Nederland plaats in 1 van de 15 gespecialiseerde ziekenhuizen. Het Radboudumc is een van die ziekenhuizen. Per jaar worden hier 80 patiënten met alvleesklierkanker geopereerd.
Pancreas Centrum-Oost-Nederland (PACON)
De ziekenhuizen in de regio rondom Nijmegen hebben het Pancreas Centrum-Oost-Nederland (PACON) opgericht om zo samen in de regio de beste zorg te kunnen geven aan patiënten met alvleesklierkanker. Bijna alle ziekenhuizen uit de regio doen mee.
Als uw arts mogelijkheden ziet voor behandeling van uw alvleesklierkanker bespreekt hij of zij uw uitslag in een wekelijks overleg met verschillende specialisten. Tijdens dit overleg zijn onder ander chirurgen, oncologen, radiologen, radiotherapeuten, en maag- darm- en leverartsen aanwezig. We noemen dit een multidisciplinair overleg (MDO). Tijdens dit overleg bekijken de specialisten of er nog aanvullend onderzoek nodig is en welke behandelmogelijkheden er voor u zijn. Uw eigen arts bespreekt vervolgens de mogelijkheden met u.
Meedoen aan wetenschappelijk onderzoek
Als u ervoor kiest deel te nemen aan wetenschappelijk onderzoek (ook wel deelname aan een studie of trial genoemd) krijgt u soms een andere behandeling dan de normaal gegeven behandeling.
lees meerMeedoen aan wetenschappelijk onderzoek
-
We doen wetenschappelijk onderzoek om meer te weten te komen over een ziekte, of om de behandeling verder te verbeteren. In deze medisch-wetenschappelijke onderzoeken (ook wel eens studies of trials genoemd) worden vaak nieuwe behandelingen onderzocht.
Uw behandelend specialist bespreekt met u of u mee kunt doen aan een wetenschappelijk onderzoek, wat het doel is van het onderzoek en wat de voor- en nadelen van deelname zijn. Op basis daarvan beslist u of u wel of niet wilt deelnemen. Als u ervoor kiest om deel te nemen aan wetenschappelijk onderzoek, krijgt u soms een andere behandeling dan de normaal gegeven behandeling. In de studie wordt de nieuwe behandeling onderzocht.
-
Voor een overzicht van wetenschappelijke onderzoeken waar u als patiënt met alvleesklierkanker aan mee kunt doen, kunt u de volgende websites bezoeken:

Zorgverleners
Er zijn verschillende zorgverleners betrokken bij uw zorg. Lees hier wat u van iedere zorgverlener kunt verwachten. lees meerZorgverleners
Er zijn verschillende zorgverleners betrokken bij uw zorg. Lees hier wat u van iedere zorgverlener kunt verwachten.
-
Als u nog niet bekend bent in het ziekenhuis, dan is uw huisarts uw eerste aanspreekpunt bij klachten. Hij of zij kan u doorverwijzen naar een specialist in het ziekenhuis. Als er bij u kanker vastgesteld is, zal vaak een specialist of casemanager in het ziekenhuis uw eerste aanspreekpunt worden. Maar uw huisarts blijft belangrijk, hij of zij kan u ondersteunen om de juiste keuzes te maken over uw behandelingen en thuissituatie.
-
Maag- Darm- en Leverartsen (MDL-artsen) houden zich bezig met ziekten van de maag, darmen en lever, oftewel het spijsverteringskanaal. De huisarts verwijst vaak naar de MDL-arts als er een vermoeden is op kanker in een van deze organen.
De MDL-arts kan met een aantal onderzoeken de diagnose kanker vaststellen. Voor behandeling van kanker zal de MDL-arts overleggen met de chirurg, oncoloog en radiotherapeut in het Multidisciplinaire overleg (MDO) en zo nodig verwijzen naar een van deze specialisten.
-
De nucleair geneeskundige kan met behulp van verschillende onderzoeken, zoals een PET-scan, vaststellen waar de kanker zich bevindt en of er uitzaaiingen zijn.
-
De oncoloog is gespecialiseerd in de behandeling van kanker met chemotherapie, immuuntherapie, en doelgerichte therapie. Als dit voor u een optie is, wordt u naar de oncoloog verwezen om uw mogelijkheden te bespreken.
-
Als het mogelijk lijkt om de tumor operatief te verwijderen, zult u verwezen worden naar de chirurg om dit te bespreken.
-
De casemanager is een verpleegkundige of verpleegkundig specialist. Hij of zij is uw eerste aanspreekpunt en kan u begeleiden als u vragen heeft. De casemanager houdt tevens in de gaten dat alles rondom uw behandeling volgens planning verloopt.
-
De verpleegkundig specialist kan verpleegkundige en medische behandelingen combineren binnen zijn/haar eigen vakgebied. Hij/zij is gespecialiseerd in uw ziekte en de behandeling. De verpleegkundig specialist werkt zelfstandig.
-
De ziekenhuisapotheker zorgt ervoor dat u de juiste medicijnen krijgt en vertelt u meer over hoe het medicijn werk. Hij of zij kan u ook advies geven hoe u het beste de medicijnen inneemt of combineert met uw andere medicijnen.
-
De fysiotherapeut helpt u te bewegen en zo uw conditie zo goed mogelijk te maken.
-
De diëtiste geeft u adviezen over uw voeding.
-
De anesthesist is een specialist die zorgt voor de verdoving van patiënten die een operatie of een ingreep moeten ondergaan. Daarnaast is een anesthesist vaak ook gespecialiseerd in pijnbestrijding.
-
De radioloog kan met behulp van verschillende onderzoeken zoals CT scans, echografie of MRI scans vaststellen waar de kanker zich bevindt en of er uitzaaiingen zijn.
-
De radiotherapeut is de bestralingsarts, waar u naar toe gaat als u bestraalt gaat worden.
-
De patholoog onderzoekt cellen en weefsels van patiënten, om te kijken of een tumor goed- of kwaadaardig is.
Hulp bij uw keuze voor de behandeling
Tips voor het gesprek met uw zorgverlener
Als u bij uw arts komt voor een onderzoek of eventuele behandeling zijn er vaak verschillende mogelijkheden, maar welke past het beste bij u?
lees meerTips voor het gesprek met uw zorgverlener
-
Als u bij uw arts komt voor een onderzoek of eventuele behandeling zijn er vaak verschillende mogelijkheden, maar welke past het beste bij u?
- Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw wensen bespreken.
- Veel mensen vinden het fijn om iemand die meeluistert en -denkt mee te nemen naar de afspraak. Of neem het gesprek op zodat u het daarna nog eens terug kunt luisteren, alleen of met iemand anders.
- Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
- De beste behandeling is de behandeling die aansluit bij wat u belangrijk vindt. Denk hierover na en bespreek het eventueel met mensen in uw omgeving die u goed kennen.
- U mag van uw arts verwachten dat hij of zij de medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u om de mogelijkheden helder te krijgen en houdt daarbij rekening met uw wensen en voorkeuren.
- U kent uzelf natuurlijk het beste en daarom is het belangrijk dat u aangeeft hoe u zich voelt, wat uw ervaringen zijn, wat uw voorkeur heeft en hoe u in het leven staat.
Samen komt u zo tot de beste behandeling voor u.
-
Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw behandelwensen bespreken. Veel mensen vinden het daarnaast fijn om iemand die met u meeluistert en -denkt mee te nemen naar de afspraak. Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
![]()
![]()
3 goede vragen
De volgende 3 vragen zijn een handig hulpmiddel:
- Wat zijn mijn mogelijkheden?
- Wat zijn de voor- en nadelen van die mogelijkheden?
- Wat betekent dat in mijn situatie?
Betere zorg begint bij een goed gesprek
Uw arts wil rekening houden met uw wensen en voorkeuren. U kent uzelf het beste en u heeft meer invloed op uw behandeling en verzorging dan u misschien denkt. Het is daarom belangrijk dat u aangeeft hoe u zich voelt en wat uw ervaringen zijn. Maar ook wat uw voorkeur heeft en hoe u in het leven staat, zijn belangrijke elementen die kunnen helpen bij uw beslissing. Geef deze daarom ook aan. U mag van ons verwachten dat uw arts medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u daarnaast de mogelijkheden en uw voorkeuren helder te krijgen. Zo heeft u allebei uw eigen rol.
Meer informatie
-
Voor meer informatie over het voorbereiden van het gesprek over uw behandelkeuze:






