Algemene informatie
Wat is slokdarmkanker?
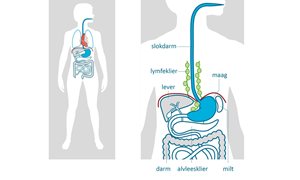
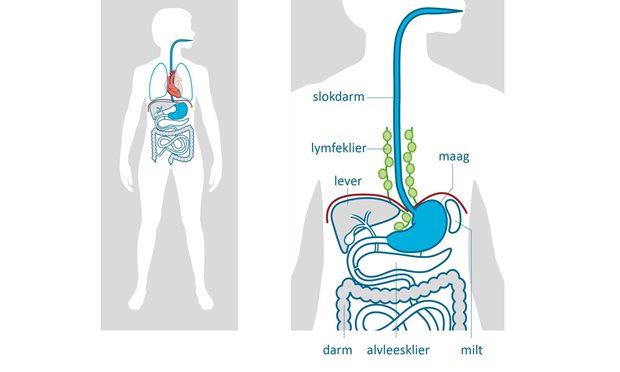
Slokdarmkanker is een kwaadaardig gezwel (tumor) in de slokdarm. Deze tumor kan door de wand van de slokdarm naar andere organen of de lymfeklieren groeien. U krijgt vaak pas klachten nadat de tumor zich heeft uitgebreid. lees meerWat is slokdarmkanker?
Slokdarmkanker is een kwaadaardig gezwel (tumor) in de slokdarm. Deze tumor kan door de wand van de slokdarm naar andere organen of de lymfeklieren groeien. U krijgt vaak pas klachten nadat de tumor zich heeft uitgebreid.
-
De slokdarm (ook oesofagus genoemd) is een buis van ongeveer 25-30 centimeter lang tussen uw keel en maag. Het grootste deel ligt in het achterste gedeelte van uw borstholte tegen de wervelkolom. De slokdarm zorgt ervoor dat voedsel van de mond naar de maag komt. In de borstholte tussen uw beide longen liggen naast de slokdarm andere belangrijke organen. Denk aan de luchtpijp met zijn vertakkingen naar beide longen, het hart en de grote bloedvaten.
-
Slokdarmkanker geeft in het begin meestal geen klachten. U krijgt vaak pas klachten nadat de tumor zich heeft uitgebreid. De eerste klacht is meestal dat het eten niet goed meer zakt naar de maag. Dit noemen we passageklachten. Als de tumor de slokdarm helemaal afsluit, moeten patiënten braken. Door deze klacht gaan mensen vaak minder eten en vallen ze af. Andere klachten kunnen zijn:
- pijn achter het borstbeen of in de bovenbuik
- zuurbanden, braken en/of misselijkheid
- heesheid
Patiënten krijgen vaak pas pijn als het slijmvlies aan de binnenzijde van de slokdarm door de tumor beschadigd raakt. Ook uitzaaiingen kunnen pijn veroorzaken en ervoor zorgen dat u moet hoesten, bloed opgeven of geelzucht krijgt. Als u veel bloed verliest uit de beschadigde slokdarm kunt u duizelig en moe worden en uw ontlasting kan zwart zijn.
-
De kans op slokdarmkanker is groter als u:
- rookt
- alcohol drinkt
- weinig groente en fruit eet
- last heeft van chronisch zuurbranden of opstijgend maagzuur
- schade heeft aan het slokdarmslijmvlies.
-
Slokdarmkanker wordt in veel gevallen pas laat ontdekt, terwijl uitzaaiingen al snel voorkomen. Hierdoor is genezing vaak niet meer mogelijk. Bij 4 van de 10 patiënten die slokdarmkanker krijgen, is een behandeling mogelijk die gericht is op genezing. Of een operatie mogelijk is hangt ook af van uw conditie.
Klik hier als u meer wilt weten over de overlevingskansen bij slokdarmkanker.
SMACON
In het netwerk Slokdarm-Maag Centrum Oost Nederland (SMACON) werken ziekenhuizen in de regio Oost-Nederland samen met als doel gezamenlijk de best mogelijke zorg te leveren aan patiënten met slokdarmkanker. Het kan ook voorkomen dat u vanuit een ander ziekenhuis buiten dit netwerk wordt doorverwezen voor een behandeling of consult.
Wat gebeurt er binnen het netwerk SMACON?
Binnen het netwerk zijn verschillende besprekingen waarin voor de individuele patiënt de diagnose en het behandelplan worden getoetst en afgestemd. Het resultaat hiervan is dat er naar gestreefd wordt dat de patiënt in elk ziekenhuis dezelfde onderzoeken ondergaat en ook eenzelfde behandelplan voorgelegd krijgt. Verder wordt ook nauw samengewerkt op het gebied van wetenschappelijk onderzoek.
Daarnaast streven wij er ook naar de behandeling zo dicht mogelijk bij huis plaats te laten vinden. Bij bepaalde complexe behandelingen en/of behandelingen met nieuwe geneesmiddelen al dan niet in onderzoeksverband is dat niet altijd mogelijk. In dat geval zal uw behandelend arts met u een verwijzing naar een ander ziekenhuis binnen het netwerk bespreken.

Zorgverleners
Er zijn verschillende zorgverleners betrokken bij uw zorg. Lees hier wat u van iedere zorgverlener kunt verwachten. lees meerZorgverleners
Er zijn verschillende zorgverleners betrokken bij uw zorg. Lees hier wat u van iedere zorgverlener kunt verwachten.
-
Als u nog niet bekend bent in het ziekenhuis, dan is uw huisarts uw eerste aanspreekpunt bij klachten. Hij of zij kan u doorverwijzen naar een specialist in het ziekenhuis. Als er bij u kanker vastgesteld is, zal vaak een specialist of casemanager in het ziekenhuis uw eerste aanspreekpunt worden. Maar uw huisarts blijft belangrijk, hij of zij kan u ondersteunen om de juiste keuzes te maken over uw behandelingen en thuissituatie.
-
Maag- Darm- en Leverartsen (MDL-artsen) houden zich bezig met ziekten van de maag, darmen en lever, oftewel het spijsverteringskanaal. De huisarts verwijst vaak naar de MDL-arts als er een vermoeden is op kanker in een van deze organen.
De MDL-arts kan met een aantal onderzoeken de diagnose kanker vaststellen. Voor behandeling van kanker zal de MDL-arts overleggen met de chirurg, oncoloog en radiotherapeut in het Multidisciplinaire overleg (MDO) en zo nodig verwijzen naar een van deze specialisten.
-
De nucleair geneeskundige kan met behulp van verschillende onderzoeken, zoals een PET-scan, vaststellen waar de kanker zich bevindt en of er uitzaaiingen zijn.
-
De oncoloog is gespecialiseerd in de behandeling van kanker met chemotherapie, immuuntherapie, en doelgerichte therapie. Als dit voor u een optie is, wordt u naar de oncoloog verwezen om uw mogelijkheden te bespreken.
-
Als het mogelijk lijkt om de tumor operatief te verwijderen, zult u verwezen worden naar de chirurg om dit te bespreken.
-
De casemanager is een verpleegkundige of verpleegkundig specialist. Hij of zij is uw eerste aanspreekpunt en kan u begeleiden als u vragen heeft. De casemanager houdt tevens in de gaten dat alles rondom uw behandeling volgens planning verloopt.
-
De verpleegkundig specialist kan verpleegkundige en medische behandelingen combineren binnen zijn/haar eigen vakgebied. Hij/zij is gespecialiseerd in uw ziekte en de behandeling. De verpleegkundig specialist werkt zelfstandig.
-
De ziekenhuisapotheker zorgt ervoor dat u de juiste medicijnen krijgt en vertelt u meer over hoe het medicijn werk. Hij of zij kan u ook advies geven hoe u het beste de medicijnen inneemt of combineert met uw andere medicijnen.
-
De fysiotherapeut helpt u te bewegen en zo uw conditie zo goed mogelijk te maken.
-
De diëtiste geeft u adviezen over uw voeding.
-
De anesthesist is een specialist die zorgt voor de verdoving van patiënten die een operatie of een ingreep moeten ondergaan. Daarnaast is een anesthesist vaak ook gespecialiseerd in pijnbestrijding.
-
De radioloog kan met behulp van verschillende onderzoeken zoals CT scans, echografie of MRI scans vaststellen waar de kanker zich bevindt en of er uitzaaiingen zijn.
-
De radiotherapeut is de bestralingsarts, waar u naar toe gaat als u bestraalt gaat worden.
-
De patholoog onderzoekt cellen en weefsels van patiënten, om te kijken of een tumor goed- of kwaadaardig is.
Diagnosefase
Gesprek met de arts
Afspraak met uw huisarts
Als uw huisarts denkt dat u slokdarmkanker heeft, zal hij of zij meer onderzoek doen. Als de uitslagen van deze onderzoeken inderdaad wijzen op slokdarmkanker, verwijst uw huisarts u door naar een Maag-, Darm- en Leverarts (MDL-arts) of internist.Tips voor het gesprek met uw zorgverlener
Als u bij uw arts komt voor een onderzoek of eventuele behandeling zijn er vaak verschillende mogelijkheden, maar welke past het beste bij u?
lees meerTips voor het gesprek met uw zorgverlener
-
Als u bij uw arts komt voor een onderzoek of eventuele behandeling zijn er vaak verschillende mogelijkheden, maar welke past het beste bij u?
- Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw wensen bespreken.
- Veel mensen vinden het fijn om iemand die meeluistert en -denkt mee te nemen naar de afspraak. Of neem het gesprek op zodat u het daarna nog eens terug kunt luisteren, alleen of met iemand anders.
- Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
- De beste behandeling is de behandeling die aansluit bij wat u belangrijk vindt. Denk hierover na en bespreek het eventueel met mensen in uw omgeving die u goed kennen.
- U mag van uw arts verwachten dat hij of zij de medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u om de mogelijkheden helder te krijgen en houdt daarbij rekening met uw wensen en voorkeuren.
- U kent uzelf natuurlijk het beste en daarom is het belangrijk dat u aangeeft hoe u zich voelt, wat uw ervaringen zijn, wat uw voorkeur heeft en hoe u in het leven staat.
Samen komt u zo tot de beste behandeling voor u.
-
Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw behandelwensen bespreken. Veel mensen vinden het daarnaast fijn om iemand die met u meeluistert en -denkt mee te nemen naar de afspraak. Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
![]()
![]()
3 goede vragen
De volgende 3 vragen zijn een handig hulpmiddel:
- Wat zijn mijn mogelijkheden?
- Wat zijn de voor- en nadelen van die mogelijkheden?
- Wat betekent dat in mijn situatie?
Betere zorg begint bij een goed gesprek
Uw arts wil rekening houden met uw wensen en voorkeuren. U kent uzelf het beste en u heeft meer invloed op uw behandeling en verzorging dan u misschien denkt. Het is daarom belangrijk dat u aangeeft hoe u zich voelt en wat uw ervaringen zijn. Maar ook wat uw voorkeur heeft en hoe u in het leven staat, zijn belangrijke elementen die kunnen helpen bij uw beslissing. Geef deze daarom ook aan. U mag van ons verwachten dat uw arts medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u daarnaast de mogelijkheden en uw voorkeuren helder te krijgen. Zo heeft u allebei uw eigen rol.
Meer informatie
-
Voor meer informatie over het voorbereiden van het gesprek over uw behandelkeuze:
Onderzoeken
Doorverwijzing SMACON
De meeste patiënten met de diagnose slokdarmkanker worden door een medisch specialist uit een ander ziekenhuis verwezen naar het Slokdarm-Maag Centrum Oost Nederland (SMACON). De diagnose-onderzoeken vinden dus veelal plaats in andere ziekenhuizen. lees meerEcho-endoscopie
Met een echo-endoscopie kan de arts zien hoe ver de tumor door de wand van de slokdarm heen is gegroeid. Dit onderzoek is niet altijd nodig. U hoort van uw arts of dit onderzoek wel of niet wordt uitgevoerd. lees meerEcho-endoscopie
Dit onderzoek is niet altijd nodig. U hoort van uw arts of dit onderzoek wel of niet wordt uitgevoerd.
Een echo-endoscopie is een inwendige echo van uw slokdarm. Dit onderzoek combineert een endoscopie met een echografie. Een andere naam voor echo-endoscopie is endo-echografie.
Het echo-apparaat zit in een lange dunne staaf die de arts via uw mond in de slokdarm brengt. Vanuit de slokdarm zendt het apparaat geluidsgolven uit en vangt die vervolgens weer op. De arts kan zo zien hoe ver de tumor door de darmwand heen is gegroeid. Ook kunnen we zo de lymfeklieren van uw slokdarm bekijken.
Voor een endo-echografie moet u nuchter zijn. Soms krijgt u voor het onderzoek een slaapmedicijn.
PET-scan
PET staat voor ‘Positron Emissie Tomografie’. Met deze scan kunnen plaatselijke veranderingen in glucose-stofwisseling in beeld worden gebracht. Glucose is uw bloedsuiker. Kanker verbruikt veel energie voor de celdeling. Deze energie wordt uit glucose gehaald.
De PET-scan wordt vaak gecombineerd met een CT-scan om ziekten goed in beeld te brengen.
Punctie
Bij een punctie prikt de arts met een dunne naald in het afwijkende weefsel en zuigt cellen op. De MDL-arts kan een punctie doen vanuit de darm tijdens een endo-echo onderzoek.
Een punctie kan ook van buitenaf gebeuren, met een naald door de huid. De arts (radioloog) kijkt dan met behulp van een echo of CT-scan waar het beste geprikt kan worden om een stukje van de tumor te verzamelen.
Vervolgens onderzoekt de patholoog de cellen in het laboratorium onder de microscoop, en kan dan zien of het om alvleesklierkanker gaat.
Een punctie is meestal nodig als de alvleesklierkanker niet meer weggehaald kan worden met een operatie, bijvoorbeeld bij uitzaaiingen in de lever. De cellen laten dan zien welke behandeling u kunt krijgen.
Bespreking van de onderzoeken Multidisciplinair overleg
De resultaten van de onderzoeken worden besproken tijdens een multicisciplinair overleg (MDO). lees meerBespreking van de onderzoeken Multidisciplinair overleg


Iedere vrijdagmiddag om 12.00 uur komt het multidisciplinaire behandelteam samen om de uitslagen van de onderzoeken die uw verwijzend specialist heeft gedaan te bespreken. Uw verwijzend specialist kan eventueel inbellen tijdens deze bespreking om samen met ons team de behandelopties te bespreken.
Aan de hand van de uitslagen wordt het duidelijk of u wel of geen slokdarmkanker heeft en hoe uitgebreid de ziekte is. Ook wordt er in het team bekeken of en zo ja welke behandelmogelijkheden er voor u zijn. Indien er mogelijkheden voor behandeling zijn dan wordt u ook besproken in het regionale MDO (de SMACON bespreking).
Het resultaat van dit overleg is een adviesbehandelplan. Het kan ook zijn dat aanvullend onderzoek nodig is om tot een optimaal behandeladvies te komen. Uw verwijzend specialist krijgt na deze bespreking een inhoudelijke terugkoppeling.
U bent als patiënt niet bij dit overleg omdat het een medisch inhoudelijk overleg is en er meer patiënten tijdens dit overleg worden besproken. Uw eigen arts bespreekt de uitkomst van dit overleg later met u.
Uitslag
Gesprek met de arts
Slokdarmpoli
Alle patiënten die op donderdag voor 12.00 uur verwezen zijn, worden op vrijdag besproken. De week daarna nodigen we u uit op de slokdarmpoli. Bij de verwijzing worden de uitslagen van de diagnostische onderzoeken meegestuurd (endoscopie en PET-CT).Voorbereiden op het uitslaggesprek
Het uitslaggesprek is een spannende afspraak. U kunt een aantal dingen doen om u hier goed op voor te bereiden.
lees meerVoorbereiden op het uitslaggesprek
Het uitslaggesprek is een spannende afspraak. U kunt een aantal dingen doen om u hier goed op voor te bereiden.
-
Als u bij uw arts komt voor een onderzoek of eventuele behandeling zijn er vaak verschillende mogelijkheden, maar welke past het beste bij u?
- Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw wensen bespreken.
- Veel mensen vinden het fijn om iemand die meeluistert en -denkt mee te nemen naar de afspraak. Of neem het gesprek op zodat u het daarna nog eens terug kunt luisteren, alleen of met iemand anders.
- Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
- De beste behandeling is de behandeling die aansluit bij wat u belangrijk vindt. Denk hierover na en bespreek het eventueel met mensen in uw omgeving die u goed kennen.
- U mag van uw arts verwachten dat hij of zij de medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u om de mogelijkheden helder te krijgen en houdt daarbij rekening met uw wensen en voorkeuren.
- U kent uzelf natuurlijk het beste en daarom is het belangrijk dat u aangeeft hoe u zich voelt, wat uw ervaringen zijn, wat uw voorkeur heeft en hoe u in het leven staat.
Samen komt u zo tot de beste behandeling voor u.
-
Om tot een besluit te komen, kunt u samen met uw arts de mogelijkheden en uw behandelwensen bespreken. Veel mensen vinden het daarnaast fijn om iemand die met u meeluistert en -denkt mee te nemen naar de afspraak. Door de voor- en nadelen van een behandeling te bespreken, kunt u samen met uw arts een weloverwogen besluit nemen over welke aanpak het beste bij u past.
![]()
![]()
3 goede vragen
De volgende 3 vragen zijn een handig hulpmiddel:
- Wat zijn mijn mogelijkheden?
- Wat zijn de voor- en nadelen van die mogelijkheden?
- Wat betekent dat in mijn situatie?
Betere zorg begint bij een goed gesprek
Uw arts wil rekening houden met uw wensen en voorkeuren. U kent uzelf het beste en u heeft meer invloed op uw behandeling en verzorging dan u misschien denkt. Het is daarom belangrijk dat u aangeeft hoe u zich voelt en wat uw ervaringen zijn. Maar ook wat uw voorkeur heeft en hoe u in het leven staat, zijn belangrijke elementen die kunnen helpen bij uw beslissing. Geef deze daarom ook aan. U mag van ons verwachten dat uw arts medische kennis en ervaring heeft en kan inschatten of bepaalde risico’s voor u gelden. Uw arts helpt u daarnaast de mogelijkheden en uw voorkeuren helder te krijgen. Zo heeft u allebei uw eigen rol.
Meer informatie
-
Voor meer informatie over het voorbereiden van het gesprek over uw behandelkeuze:
Intakegesprek chirurg en casemanager
Op de polikliniek Heelkunde maakt u op vrijdagochtend kennis met een medisch specialist (chirurg). Hij of zij bespreekt een aantal onderwerpen met u. lees meerIntakegesprek chirurg en casemanager
Op de polikliniek Heelkunde maakt u op vrijdagochtend kennis met de casemanager, chirurg en eventueel de radiotherapeut.Afspraak met de casemanager
De casemanager Heelkunde Oncologie begeleidt patiënten met oncologische aandoeningen. Uw casemanager draagt zorgt voor uw afspraken en eventuele onderzoeken. Daarnaast is de casemanager uw aanspreekpunt bij vragen en problemen. De casemanager is van maandag tot en met vrijdag van 8.00 tot 17.00 bereikbaar op (024) 361 38 08 of via casemanagers.heel@radboudumc.nl.De casemanager draag zorg voor de verwijzingen naar de radiotherapeut en oncoloog indien voorbehandeling in het Radboudumc. Indien u verwezen bent vanuit het Rijnstate en bestralingsinstituut dan wordt u daar opgeroepen. Na de voorbehandeling neemt de casemanager contact met u op voor de vervolgafspraken met de chirurg, anesthesist, fysiotherapeut ongeveer 4-6 weken na de laatste bestraling. De operatie zal 8-10 weken na de laatste bestraling in het Radboudumc plaatsvinden.
Afspraak met de chirurg en/of radiotherapeut
De specialist bespreekt de volgende onderwerpen met u:- Uw ziektegeschiedenis en uw medische gegevens.
- Bevindingen lichamelijk onderzoek.
- De ziekte slokdarmkanker en de mogelijke behandelingen.
- Uw wensen en levensinstelling
- Aanvullend onderzoek (indien nodig)
Bestraling in Arnhem
Let op: als u in Ziekenhuis de Gelderse Vallei, Slingeland Ziekenhuis of Rijnstate onder behandeling bent, krijgt u een oproep voor bestraling bij de Radiotherapiegroep locatie Arnhem. meer over de RadiotherapiegroepDoel van de behandeling
Doel van de behandeling
Doel van de behandeling
Slokdarmkanker wordt in veel gevallen pas laat ontdekt. Vaak is de tumor dan al groot of uitgezaaid. Behandelingen kunnen met verschillende doelen gebeuren: curatief (op genezing gericht) of palliatief (op klachten vermindering gericht). Soms wordt ervoor gekozen de kanker niet meer te behandelen. Dan richt de begeleiding zich puur op verminderen van eventuele klachten en op de kwaliteit van leven.-
Wanneer de behandeling op genezing gericht is, noemen we het een curatieve behandeling.
lees meer
Curatieve behandeling
Bij 4 van de 10 patiënten die slokdarmkanker krijgen is een behandeling mogelijk die gericht is op genezing. Meestal bestaat deze behandeling uit een combinatie van chemotherapie met bestraling (chemoradiatie) gevold door een slokdarm operatie. Soms kan ook alleen chemotherapie met bestraling gegeven worden (definitieve chemoradiotherapie). Deze behandeling kan niet bij iedereen en hangt bijvoorbeeld af van de uitgebreidheid van de kanker en uw conditie.
-
Wanneer de behandeling op het verlengen van leven gericht is, noemen we het een palliatieve behandeling.
lees meer
Palliatieve behandeling
Het kan zijn dat genezen van de slokdarmkanker niet meer mogelijk is. Als er bijvoorbeeld uitzaaiingen zijn verder in het lichaam. Of omdat u niet fit genoeg bent. U kunt er ook zelf voor kiezen om niet intensief behandeld of geopereerd te worden. In dat geval kunt u vaak wel kiezen voor een behandeling waardoor u mogelijk langer leeft. Dit heet een palliatieve behandeling. Het doel van deze behandeling is om zo min mogelijk klachten te ervaren met een zo goed mogelijke kwaliteit van leven; en indien mogelijk langer te leven.
-
U kunt er ook voor kiezen om géén anti-kanker behandeling te starten. Dan richt de begeleiding zich puur op verminderen van eventuele klachten en op de kwaliteit van leven.
-
Als u meer wilt weten over de overlevingskansen bij slokdarmkanker klik dan op de link.
klik hier


Patiënten aan het woord
Wel of niet (doorgaan met) behandelen
Het helpt om te praten met uw partner, kinderen, vrienden, arts of verpleegkundige over wat u belangrijk vindt en wat uw wensen en grenzen zijn.
lees meerWel of niet (doorgaan met) behandelen
Het helpt om te praten over wel of niet (doorgaan met) behandelen, bijvoorbeeld met uw partner, kinderen, vrienden, arts of verpleegkundige. Het is goed om met hen te praten over wat u belangrijk vindt en wat uw wensen en grenzen zijn. U kunt hier ook u met uw arts over praten.
De meeste behandelingen bij kanker hebben bijwerkingen. Het is belangrijk om samen met uw arts te kijken of de voordelen van een behandeling groter zijn dan de mogelijke nadelen.
U kunt op elk moment besluiten om te stoppen met een behandeling als deze bijvoorbeeld te zwaar wordt voor u of steeds minder goed werkt. Misschien wilt u niet (meer) naar het ziekenhuis of vindt u andere dingen belangrijker.
Keuzehulp
Wilt u hulp bij het nadenken over wensen voor zorg en behandeling? Gebruik dan de keuzehulp op thuisarts.nl.
Behandeling
Uitslag: Geen slokdarmkanker
De arts bespreekt het vervolg
Als uit de onderzoeken blijkt dat u geen slokdarmkanker heeft, bespreekt de arts met u het vervolg.
De arts bespreekt het vervolg
Uitslag: Slokdarmkanker zonder uitzaaïngen
Slokdarmkanker zonder uitzaaiingen
Als er geen uitzaaiingen zijn kunnen chemoradiotherapie en/of een operatie een mogelijke opties zijn.
lees meer over de behandelingSlokdarmkanker zonder uitzaaiingen
Uitslag: Slokdarmkanker met uitzaaïngen
Slokdarmkanker met uitzaaiingen
Een behandeling gericht op genezing is niet mogelijk. Wel kunt u kiezen voor een behandeling met chemotherapie, immunotherapie of doelgerichte therapie om langer te blijven leven in een zo goed mogelijke conditie.
lees meerSlokdarmkanker met uitzaaiingen
U heeft een tumor in de slokdarm en er zijn uitzaaiingen. Een behandeling gericht op genezing is niet mogelijk. Wel kunt u kiezen voor een behandeling met chemotherapie, immunotherapie of doelgerichte therapie om langer te blijven leven in een zo goed mogelijke conditie. Uw oncoloog kan met u bespreken welke behandelingen voor u mogelijk zijn. Er zijn ook mensen die kiezen om alleen klachten te behandelen maar dan zonder chemotherapie. De keuze hangt onder andere af van uw conditie en uw persoonlijke wensen.
Alleen klachten verminderen
Alleen klachten verminderen
Als een operatie of chemotherapie of bestraling niet mogelijk is, of u wilt deze behandelingen niet, dan gaan we samen met u op zoek naar een behandeling die bij u past en die voor uw situatie geschikt is. Bij alle behandelingen staat voorop dat we altijd proberen om uw klachten te verminderen. Dit kunnen pijnklachten zijn. Ook kunnen we u adviezen geven over hoe u om kunt gaan met bijvoorbeeld problemen met eten, vermoeidheid of hinder die u ervaart van bijvoorbeeld angst of somberheid. De huisarts speelt hier ook een belangrijke rol in.
Alleen klachten verminderen
Geen behandeling
Geen behandeling
U kunt er ook voor kiezen helemaal geen behandelingen meer te ondergaan. We zullen dan samen met u kijken door wie en waar u het beste begeleid kunt worden.
Geen behandeling
Aanvullende behandelmogelijkheden

Bestraling bij slokdarmkanker
Met uitwendige bestraling bij slokdarmkanker willen we ervoor zorgen dat u beter kunt slikken. Ook willen we de groei van de tumor afremmen.
lees meerBestraling bij slokdarmkanker
Met uitwendige bestraling bij slokdarmkanker willen we ervoor zorgen dat u beter kunt slikken en de groei van de tumor afremmen. Hoe vaak u moet komen hangt af van meerdere factoren. Bijvoorbeeld, de klachten die u heeft, de plek waar de tumor zich bevindt, de uitgebreidheid van de tumor en uw algehele conditie. Het aantal bestralingen kan daarom variëren van 1 tot maximaal 17. Wanneer u meerdere bestralingen krijgt, plannen we deze op achtereenvolgende werkdagen. Elke bestralingsbehandeling duurt 10 tot 15 minuten. Het is belangrijk dat u zo stil mogelijk blijft liggen. Binnen enkele weken na de bestraling kunt u beter slikken.
Tijdens de bestralingen kunnen bijwerkingen optreden, die meestal tijdelijk zijn.
De meest voorkomende zijn:
- Passageklachten. Tijdens de behandeling kunnen deze klachten tijdelijk toenemen.
- Pijnklachten in de keel of in de slokdarm.
- Misselijkheid en braken.
- Vermoeidheid: Het helpt om rust te nemen en voldoende te bewegen. Probeer uw dagelijks activiteiten in rustig tempo te doen, te ontspannen en afleiding te zoeken.
- Huidirritatie: door de bestraling kan de huid rood en/of droog worden. Ga tijdens en enkele maanden na de behandeling niet de zon in met het bestraalde gebied.
- Op langere termijn kan er littekenvorming (stenose) van de slokdarm ontstaan. Hierdoor kan eten weer wat lastiger zijn.
Als u last krijgt van bijwerkingen, bespreek deze dan met uw behandelend arts. Vaak is er iets aan de klachten te doen.
Stent plaatsen
Als u slokdarmkanker heeft en opereren, bestralen of chemotherapie niet meer mogelijk is en u problemen ervaart om eten door te slikken, dan kunnen we een voedingsbuisje in uw slokdarm plaatsen. Dit heet een stent. lees meerStent plaatsen
Als u slokdarmkanker heeft en opereren, bestralen of chemotherapie niet meer mogelijk is en u problemen ervaart om eten door te slikken, dan kunnen we een voedingsbuisje in uw slokdarm plaatsen. Dit heet een stent of endoprothese.
De stent wordt tijdens een endoscopie langs de tumor in de slokdarm geplaatst. Hierdoor kan het eten weer door de slokdarm heen.
U krijgt bij deze behandeling medicijnen die u slaperig en minder gevoelig voor pijn maken. Deze vorm van anesthesie wordt in de volksmond ook wel een ‘roesje’ genoemd. De medicijnen worden via een infuus toegediend. Het doel hiervan is om u met zo min mogelijk angst en ongemak een onderzoek of ingreep te laten ondergaan. Hoewel u in de meeste gevallen slaapt tijdens het onderzoek bent u niet onder algehele narcose. Het is dan ook goed mogelijk dat u zich achteraf nog zaken kunt herinneren. Tijdens het roesje worden uw hartslag, bloeddruk en ademhaling in de gaten gehouden.


Immunotherapie
Immunotherapie is een verzamelnaam voor behandelingen tegen kanker waarbij uw eigen afweersysteem wordt gestimuleerd om de kankercellen aan te vallen.

Doelgerichte therapie
Doelgerichte therapie (‘targeted therapy’) is een behandeling bij kanker. Doelgerichte therapie probeert de groei van de tumor tegen te gaan. De behandeling richt zich vooral op de kankercellen zelf. Er zijn veel soorten doelgerichte therapie. Ze werken allemaal verschillend maar hebben hetzelfde doel: het remmen van de signalen waardoor de kanker kan groeien.Enkele andere behandelmogelijkheden
Behandelingen die bij slokdarmkanker gegeven kunnen worden zijn:
Na de behandeling
Als de stent geplaatst is, kan uw maagzuur gemakkelijker terugvloeien naar uw slokdarm. U kunt hierdoor last krijgen van zuurbranden en oprispingen. lees meerNa de behandeling
Als de stent geplaatst is, kan uw maagzuur gemakkelijker terugvloeien naar uw slokdarm. U kunt hierdoor last krijgen van zuurbranden en oprispingen. Zuurbranden is een branderig, drukkend of krampachtig gevoel achter het borstbeen. Meestal kunnen we het verhelpen met medicijnen die de productie van maagzuur remmen. Blijft u klachten houden of ontstaan er opnieuw klachten? Overleg dan met uw arts.Meedoen aan wetenschappelijk onderzoek
Als u ervoor kiest deel te nemen aan wetenschappelijk onderzoek (ook wel deelname aan een studie of trial genoemd) krijgt u soms een andere behandeling dan de normaal gegeven behandeling. lees meerMeedoen aan wetenschappelijk onderzoek
-
We doen wetenschappelijk onderzoek om meer te weten te komen over een ziekte, of om de behandeling verder te verbeteren. In deze medisch-wetenschappelijke onderzoeken (ook wel eens studies of trials genoemd) worden vaak nieuwe behandelingen onderzocht.
Uw behandelend specialist bespreekt met u of u mee kunt doen aan een wetenschappelijk onderzoek, wat het doel is van het onderzoek en wat de voor- en nadelen van deelname zijn. Op basis daarvan beslist u of u wel of niet wilt deelnemen. Als u ervoor kiest om deel te nemen aan wetenschappelijk onderzoek, krijgt u soms een andere behandeling dan de normaal gegeven behandeling. In de studie wordt de nieuwe behandeling onderzocht.
Pijnstilling
De tumor in de slokdarm kan pijn doen, maar ook de uitzaaiingen. Bespreek dit met uw arts en vraag om pijnstillers. lees meerPijnstilling
Slokdarmkanker kan pijn veroorzaken. De tumor in de slokdarm kan pijn doen, maar ook de uitzaaiingen. Bespreek dit met uw arts en vraag om pijnstillers.
U kunt pijnstillers op verschillende manieren gebruiken. Bijvoorbeeld via de mond in tabletten, maar ook via de anus als zetpil of met pleisters.
- U begint met paracetamol, soms in combinatie met een NSAID, zoals ibuprofen of naproxen .
- Werkt dat niet genoeg, dan krijgt u een sterk werkende opioïd, bijvoorbeeld morfine.
Werken deze middelen niet goed genoeg, dan kan de arts een hogere dosis voorschrijven. Ook kunnen er andere type pijnstillers gestart worden. Soms kan bestraling van een pijnlijke uitzaaiing ook de pijn verminderen. Als de pijn lastig onder controle te krijgen is dan kunt u verwezen worden naar een pijnspecialist.


Wat kan ik zelf doen
Fit de operatie in
Hoe fitter u een eventuele operatie in gaat, hoe beter u de operatie uit komt. Veel mensen worden zwakker en zijn afgevallen voordat ze weten dat ze alvleesklierkanker hebben.


- Voor de behandelingen adviseren we patiënten om hun conditie op te bouwen naar 2 maal daags minimaal 30 minuten wandelen of fietsen.
- Als u rookt, adviseren wij u te stoppen.
- Fit4Surgery (fit voor chirurgie) is een programma van het Radboudumc voor patiënten die daar een operatie krijgen.
Doel is om in een zo goed mogelijke conditie te komen voorafgaand aan de operatie. Dit heet prehabilitatie. Tijdens het programma bent u bezig met fysieke trainingen, gezondere en aanvullende voeding, mentale begeleiding en begeleiding bij het stoppen met roken of drinken van alcohol.
![]()
![]()
Voeding
Tijdens uw behandeling speelt voeding een belangrijke ondersteunende rol.
- We willen weten of en hoeveel u bent afgevallen. Als u veel gewicht heeft verloren, heeft u namelijk meer kans op problemen na de operatie.
- Ook bij chemotherapie is de juiste voeding belangrijk. De diëtist geeft u daarom adviezen over wat u kunt eten om zo sterk mogelijk te zijn. Als u weer naar huis gaat, krijgt u ook een afspraak met de diëtist om adviezen voor uw voeding thuis te bespreken.
Tips en adviezen
Tips en adviezen over eten vindt u op:
Vervolg
Na de behandeling
Leven met kanker
Kanker en de behandeling van kanker kunnen zwaar zijn voor u en uw naasten. Niet alleen kunt u last hebben van lichamelijke klachten, ook op persoonlijk vlak kunnen u en uw naasten tegen dingen aanlopen.
lees meer op Radboudumc.nlAanvullende informatie
De volgende websites kunnen u voorzien in extra informatie rondom uiteenlopende onderwerpen die mogelijk relevant zijn voor u. lees meerAanvullende informatie
De volgende websites kunnen u voorzien in extra informatie rondom uiteenlopende onderwerpen die mogelijk relevant zijn voor u.
-
- Stichting voor Patiënten met Kanker aan het Spijsverteringskanaal (SPKS): https://spks.nl/levenmetmaagkanker/lotgenoten/contact-met-lotgenoten/
- http://pvhh.nl
- http://www.marikenhuis.nl/
-
Op de overzichtskaart Werk & Kanker vindt u antwoord op belangrijke vragen over werk. Ook ziet u bij wie u terecht kunt met vragen.




